Актинический кератоз – дерматологическая патология доброкачественного характера, при развитии которой на открытых участках кожи появляются овальные шелушащиеся пятна желтого цвета. Развивается оно медленно, но его течение неуклонно прогрессирует. Главным провоцирующим фактором формирования подобного образования считаются прямые солнечные лучи. Встречается оно у лиц старше пятидесяти лет.
Причины актинического кератоза
Сегодня выявляется у каждого четвертого пожилого человека. Оно развивается вследствие регулярного облучения кожи ультрафиолетовыми лучами, длина волны которых составляет 280-320 нм.
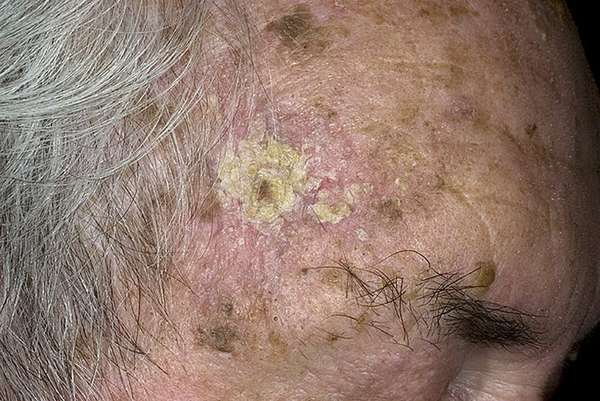
В группе риска люди, проживающие в южных регионах, те, кто в силу своей профессиональной деятельности должен постоянно пребывать на солнце (работники сельского хозяйства, например). Чаще всего страдают от актинического кератоза обладатели светлой кожи с веснушками, с рыжими волосами и голубыми глазами. Описываемая патология сопровождает иммунодефициты, вызванные длительным приемом иммунодепрессантов, химиотерапевтических препаратов, кортикостероидов. Негативно сказываются на состоянии кожи постоянные стрессы, способные провоцировать истощение коры надпочечников и угнетение реакций организма.
Дебютирует патология задолго до появления первых симптомов, в течение двадцати лет заболевание находится в латентном периоде. Постепенно лучи солнечного света вызывают разрушение генетических элементов клеток кожи. Это провоцирует их трансформацию в недифференцированные клетки. Поэтому создаются предпосылки для формирования локализованной опухоли.
Атипичные (недифференцированные) клетки со временем полностью замещают нормальные клетки эпидермиса. Это дает старт процессу ороговения. Пораженный кожный покров теряет свои защитные функции, поэтому течение болезни ускоряется и углубляется. Патологические процессы достигают базальной мембраны – слоя кожи, который располагается между эпидермисом и дермой. В этот момент одна форма заболевания превращается в другую.
Классификация актинического кератоза
Систематизируется сенильный кератоз по расположению патологического процесса. С этой точки зрения, различаются семь форм.
| Название | Патоморфологические изменения |
| Гипертрофический | В очаге поражения появляются клетки, у которых присутствует атипично крупное ядро. Они продуцируют светлый или темный кератин. Послойное их расположение и является главным диагностическим критерием |
| Пигментный | В очаге поражения отмечается большое скопление маланоцитов – клеток кожного пигмента. Они окрашивают бляшки актинического кератоза в темно-коричневый цвет |
| Лихеноидный | Патологический процесс проникает вглубь тканей, развивается на стыке базального слоя с верхними границами дермы. В результате именно здесь формируются лимфоцитарные инфильтраты |
| Полиферативный | Приводит к формированию дистрофии глубоких слоев дермы. Причиной тому служит ороговение клеток верхнего слоя кожи и их прорастание в дерму |
| Атрофический | Локально истончаются и разрушаются верхние слои дермы. В них формируются специфические лакуны и трещины |
| Акантолитический | В глубине дермы над уже существующими трещинами образуются эпителиально-соединительнотканные очаги |
| Боуэноидный | Характеризуется скоплением атипичных клеток в эпидермисе и в верхних слоях дермы. Они находятся в динамическом равновесии (рождается столько же, сколько погибают). При наличии такого явления диагностируется начальная форма рака кожи |
Медики выделяют и две атипичные формы актинического кератоза: буллезный и педжетоидный. Для первого варианта развития болезни характерно возникновение инфильтрации дермы и образование абсцессов в сосочковом слое. Для второго – появление в верхнем слое эпидермиса предмеланомных клеток.
Симптомы актинического кератоза
В большинстве случаев в патологический процесс вовлекается кожа головы (щеки, лоб, ушные раковины, волосистая часть) плечи, кисти рук.
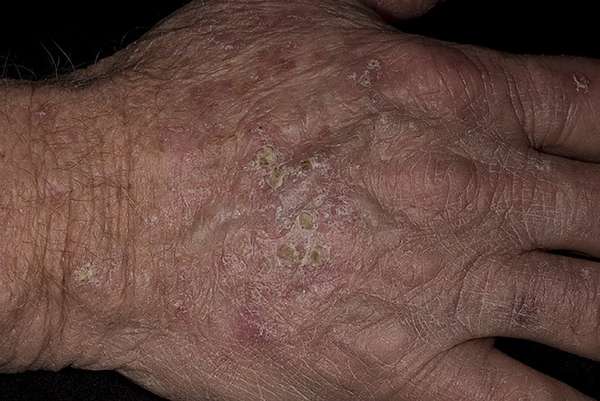
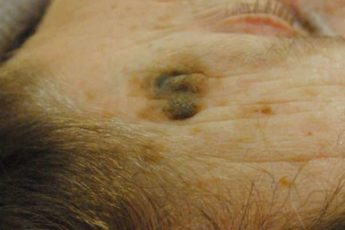
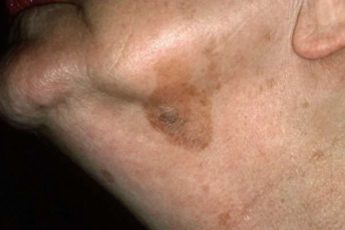
При типичном течении болезни на первом этапе появляется небольшой участок поражения в форме овальной бляшки, диаметр которой не превышает одного сантиметра. Внутри нее кожа приобретает красный оттенок. На ее поверхности проступает сеточка капиллярных сосудов (телеангиэктазия). Если по поверхности бляшки провести рукой, подушечки пальцев ощутят легкую шероховатость. Это признаки ороговения.
Когда заболевание приобретает силу, гиперкератоз проявляет себя в виде скопления на пораженном участке омертвевших масс желто-серого цвета. Кожа слегка приподнимается, постепенно формируется кожный рог. Он способен разрастаться в ширину: пятно, как правило, в этом случае увеличивается до четырех-пяти сантиметров. Удалить роговые участки просто ногтем затруднительно. Это вызывает выраженную болезненность: чешуйки рогового слоя спаяны с нижними слоями кожи. Если приложить усилия и их отодрать, под ними обнажится эрозия.
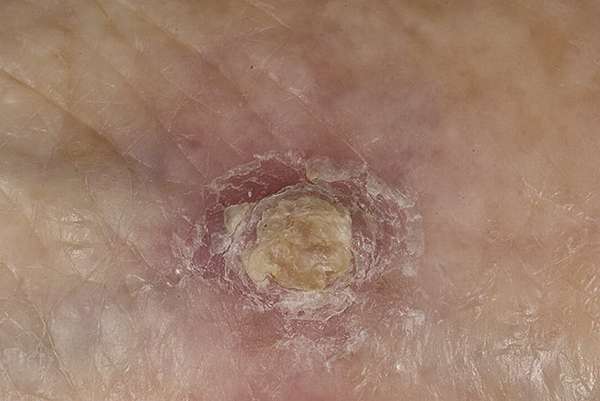
Бывают случаи, когда актиническая кератома темнеет. Тогда внешне отличить ее от себорейной бородавки становится невозможно. Медицине известны клинические случаи, когда описываемые образования самостоятельно исчезали, а потом появлялись, но уже совершенно в другом месте.
Оставлять без внимания заболевание кожи нельзя: актинический кератоз развивается очень медленно, но он способен в своем развитии трансформироваться в плоскоклеточный рак. Это может случиться спустя десятки лет после дебюта патологии. Процесс озлокачествления начинается с выраженного воспаления бляшки, ее утолщения, появления болезненности и сильного зуда. Поверхность пораженного участка при этом изъявляется и постоянно кровоточит.
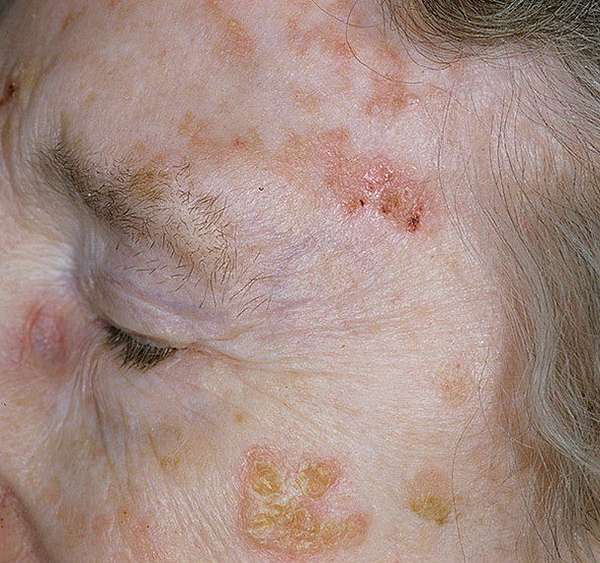
Дифференциальная диагностика
Актинический кератоз необходимо дифференцировать от дискоидной и диссеминированной волчанки, себорейной бородавки, базалиомы, болезни Боуэна. Для этого производится биопсия участка пораженной кожи, биологический материал отправляется на гистологию.
Лечение актинического кератоза
Терапия актинического кератоза предполагает удаление пораженных участков кожи.
Для реализации этого лучше всего подходит:
- криодеструкция,
- лазеротерапия,
- фотодинамическая терапия,
- рентгенотерапия,
- диатермокоагуляция.
Выбор способа воздействия зависит от того, где локализуется патология. Так, например, если бляшка кератоза находится на ухе, врач, скорее всего, предпочтет выбрать лазерное удаление. При помощи светового облучения удается послойно удалять образование. Параллельно с этим запаивать сосуды и дезинфицировать операционное поле. В результате после манипуляций на коже остается корочка, которая, с одной стороны, защищает ранку от проникновения инфекции, с другой, позволяет эпидермису самостоятельно восстанавливаться. После того как корочка отпадает, остается розовая ямка, цвет которой со временем выравнивается с цветом здоровой кожи.
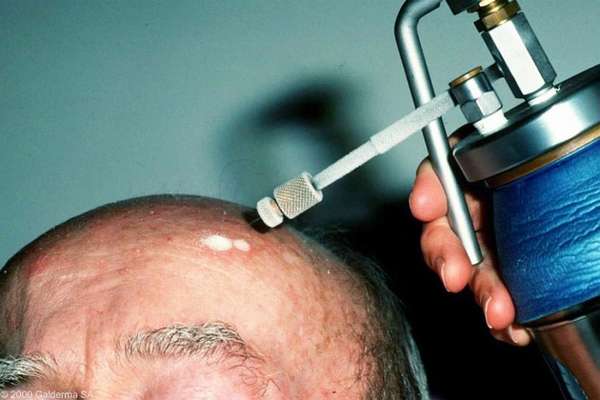
Если нужно удалить единичную кератозную бляшку на лице, скорее всего, будет выбран жидкий азот. Воздействие низких температур вызывает некроз пораженных тканей. После их отторжения кожа обновляется, на поверхности покрова остается небольшая гиперпигментация, но пятно со временем бледнеет и становится менее заметным. Криодеструкция имеет свои преимущества: процедура удаления пятна проходит безболезненно, длится она всего несколько минут, анестезия для ее проведения не используется, пациент возвращается домой в день операции.
Диатермокоагуляция выбирается для удаления актинических кератозных бляшек, расположенных на плечах и на руках. Во время ее проведения роговой слой подвергается воздействию электрического тока. Он помогает формировать высокие температуры, заставляющие молекулы воды, находящиеся внутри клеток, двигаться быстрее. Жидкость испаряется, происходит гибель атипичных элементов. Одновременно с этим производится запаивание кровеносных сосудов и уничтожение всех болезнетворных бактерий. Процедура проводится под местной анестезией. Ранка обрабатывается антисептиком, ранозаживляющим кремом, поверх накладывается стерильная повязка. После заживления ранки на теле остаются едва заметные рубчики.
Принцип действия фотодинамической терапии несколько отличается от методов, описанных выше. Во время ее проведения предварительно пораженный участок кожи обрабатывается специальным кремом, в составе которого есть фотоэлементы. После этого производится воздействие светового луча определенной длины. Он, вступая во взаимодействие с фотоэлементами, вызывает гибель пораженных клеток. Сеанс длится несколько минут, процедура лечения совершенно безболезненна, поэтому хорошо подходит для применения у пожилых людей. Эффект следует оценивать, спустя три месяца после процедуры. При необходимости сеанс повторяется. Практика применения фотодинамической терапии показала, что для полного излечения нужно использовать два сеанса с интервалом в неделю.
В косметологическом салоне можно провести удаление роговых бляшек при помощи агрессивных химических составов (пилинг) или дермабразию (механическое соскабливание поверхностного слоя). Но, как показывает практика, более радикальные методы более эффективны, чем косметологические процедуры.
Рецепты народной медицины
Если по жизненным показаниям оперативное удаление невозможно, предпочтение отдается лекарственным кремам, в составе которых есть фторурацил (это соединение помогает растворять чрезмерно ороговевшие клетки), мазям с противовоспалительным эффектом и средству под названием «Имиквимод». Лекарственные препараты применяются повторными курсами. Такая терапия длится долго. Иногда она приводит к усилению симптоматики заболевания (обостряется воспаление, гораздо выраженными становится жжение и зуд). Устранять недомогание специалисты предлагают средствами народной медицины.
Лучше всего для этих целей подходят:
- аппликации из натертого сырого картофеля,
- компрессы с молодыми листьями алоэ,
- примочки с отваром, приготовленным из луковой шелухи.

Эффективность таких средств научно не доказана, но отзывы пациентов говорят о том, что при помощи их можно пытаться бороться с проявлениями актинического кератоза.
Профилактика актинического кератоза
Существует перечень профилактических мер, соблюдение которых позволяет не допускать появления симптомов описанной патологии и предупреждать перерождение уже появившихся бляшек в злокачественное образование.
Всем, кому больше сорока, врачи рекомендуют:
- Избегать солнечных ожогов, не находиться под лучами активного солнца, выбирать для прогулок время до одиннадцати часов дня и после шестнадцати часов вечера.
- Помнить о том, что и зимой можно получить активную дозу ультрафиолета: чистый снег отражает его волны и создает оптимальные условия для негативного воздействия. Опасной, с этой точки зрения, является и пасмурная погода. Тучи не позволяют проникать на землю солнечному свету, но ультрафиолет они не сдерживают.
- Выходя на улицу, пользоваться солнцезащитными кремами с фактором защиты с фильтром от тридцати и выше. Средства наносить на кожу за полчаса до выхода из дома, а потом обновлять слой каждые два часа.
- В теплое время года носить одежду, сшитую из тканей, позволяющих телу дышать. Отдавать предпочтение предметам гардероба с длинными рукавами, хорошо закрывающим плечи и часть шеи.
- Не выходить на улицу без головного убора и солнцезащитных очков.
- После сорока отказываться от посещения солярия.

Полезно постоянно следить за состоянием кожи, при появлении симптомов любых патологических изменений обращаться за помощью к дерматологу.